Preguntas y respuestas.
F. Moraga-Llop*. MI Hidalgo Vicario**
*Consultor Sénior de Pediatría. Hospital Universitario Vall d´Hebron. Barcelona. Profesor de Pediatría Universidad Autónoma de Barcelona.
**Pediatra. Doctora en Medicina. Acreditada en Medicina de la Adolescencia. CS Barrio del Pilar. Dirección Asistencial Norte. SERMAS.
Madrid
Febrero 2013
INTRODUCCIÓN
La adolescencia es el periodo más sano de la vida desde el punto de vista orgánico, han disminuido muchos problemas nutricionales y ciertas infecciones, pero es una época de muchos riesgos debido a la inmadurez del joven, a la influencia de los pares y a sus comportamientos arriesgados. Desconocen sus necesidades de salud, y aunque conocen los riesgos, actúan como si estos no existieran (el presentismo, la impulsividad, la velocidad, el uso de drogas, las relaciones sociales y las relaciones sexuales sin protección, entre otras).
Los adolescentes acuden menos a la consulta del médico (burocratización del sistema, por infravalorar sus problemas, no saber dónde acudir…) y todo ello influye en su vacunación. Muchos jóvenes viajan al extranjero, participan en programas de intercambio y se ha producido un importante aumento de la inmigración; esto supone también nuevos riesgos. Se importan agentes infecciosos frente a los que una sociedad puede no estar prevenida y los viajeros se exponen a otros, que no por ser conocidos han sido previstos. En general los programas vacunales se han enfocado siempre hacia lactantes y niños, sin tener en cuenta que los adolescentes continúan enfermando de patologías infecciosas, frente a las que se dispone de vacunas eficaces. Ejemplo, brotes de sarampión ó el aumento de la incidencia de tos ferina en los últimos años, sobre todo en adolescentes y adultos jóvenes, en países con coberturas vacunales elevadas.
A continuación se responde a diferentes cuestiones sobre la vacunación durante la adolescencia.
1.- ¿Es necesario continuar la vacunación durante la adolescencia?
Respuesta: Sí. Se debe continuar la vacunación desde la infancia a la adolescencia y también en la edad adulta, para que su acción preventiva sea eficaz y no reaparezcan enfermedades ya desaparecidas en el niño. Ej tétanos,.
En los últimos años han aparecido en el mercado nuevas vacunas para adolescentes como: VPH, dTpa ó antimeningococica. También hay que completar esquemas incompletos, como la falta de administración de la segunda dosis de la vacuna triple vírica o de la vacuna de la varicela en los adultos susceptibles. Debe ser prioritario para los profesionales sanitarios completar la vacunación en todas las visitas del joven ya que así se reducirá su carga de enfermedad.
2. ¿Existen barreras para realizar la vacunación de los adolescentes?
Respuesta: Sí. En todas las edades existen barreras para la vacunación tanto por parte de los profesionales como de los pacientes y sus familias. Hay barreras generales y otras específicas. Además los adolescentes, presentan ciertos retos y desafíos que están en relación con los cambios que se producen en su desarrollo físico, psicológico, emocional y social; sus comportamientos arriesgados y estilos de vida.
3.- ¿Cuáles son las barreras generales para una adecuada vacunación en esta edad?
- Económicas. Algunas vacunas no están cubiertas por el SNS. Ej VPH en mayores de 14 años, dTpa ó hepatitis A
- Falta de un correcto almacenaje y control de las vacunas (cadena del frío)
- Falta de conocimiento sobre las vacunas por el profesional
- Actitudes del profesional y de los padres/paciente
- Preocupaciones del profesional, paciente y padres sobre la seguridad de las vacunas
- Pérdida de oportunidades para completar el calendario vacunal
- Falsas Contraindicaciones
4.- ¿Cuales son las barreras específicas de la población adolescente para la vacunación?
- Conducta independiente y de autodeterminación
- Dificultades para comprender las consecuencias de sus actos y los futuros beneficios de las vacunas.
- En la adolescencia tardía los jóvenes deben entender la importancia de las vacunas, las enfermedades que previenen y el riesgo individual
- Es preciso más tiempo de consulta para informar y educar al joven/padres
- Aunque en nuestro país existe el programa de salud para el adolescente, la realidad es que muchos jóvenes no acuden al servicio sanitario y no reciben los cuidados preventivos necesarios.
5.- ¿Por qué los adolescentes no acuden a los servicios sanitarios afectándose su inmunización?
Respuesta: Los adolescentes acuden menos a los servicios sanitarios debido a la burocratización del sistema, a que infravaloran sus problemas y a que no saben en muchas ocasiones dónde acudir; todo ello influye en su vacunación. El papel del Pediatra va disminuyendo para los adolescentes mayores de 14-15 años y aumenta el papel del Médico de Familia, internista y del ginecólogo. En todas las edades, en general, son los pacientes los que buscan al médico; pero en esta etapa de la vida es el profesional el que debe buscar al joven.
6.- ¿Qué pueden hacer los profesionales sanitarios para mejorar la vacunación de los adolescentes?
Respuesta: Aumentar el conocimiento sobre las vacunas, evaluar el calendario vacunal en cada visita del joven, informar a los padres y a los propios adolescentes de los riesgos y beneficios de la vacuna de una forma adaptada al contexto, conocer las recomendaciones de los calendarios oficiales, evitar las pérdidas de oportunidades aprovechando cada visita y evitar las falsas contraindicaciones. Una alta tasa de vacunación es un indicador importante de la calidad del cuidado al joven y además un beneficio comunitario.
7.- ¿Cuáles son las coberturas vacunales de los adolescentes en nuestro país?
Respuesta. Las amplias coberturas vacunales que se alcanzan en el primer año de vida para las vacunas DTPa, VPI, HB, Hib y MCC, superiores al 95% (cifra media en todas las comunidades autónomas), descienden algo en los primeros años de vida y alcanzan los valores más bajos en la preadolescencia y la adolescencia, cuando el contacto del adolescente con el sistema sanitario suele ser esporádico. El niño tiene mucho más contacto con el pediatra y acude con más frecuencia y regularidad a las visitas de control del niño sano que más tarde, cuando es adolescente.
En el año 2010, la cobertura de la vacuna de la hepatitis B a los 11-12 años de edad fue del 79,1%, y la de la vacuna dT a los 14-16 años fue del 80%. La cobertura de la vacuna frente al VPH correspondiente al curso 2009-2010 fue del 64,3%, con unos valores extremos de 36,9% (Andalucía) y 91,1% (La Rioja); en cuatro comunidades autónomas los porcentajes estuvieron por debajo de la media estatal (datos publicados del Ministerio de Sanidad, Servicios Sociales e Igualdad, 2010).
8.- ¿Existen circunstancias especiales a tener en cuenta en la vacunación de los adolescentes?
Respuesta. La única situación especial que hay que considerar en la adolescencia, de manera más específica, es el embarazo, periodo en el cual se tendrán en cuenta las mismas recomendaciones que en la embarazada adulta y que pueden resumirse en la contraindicación de las vacunas atenuadas.
Las vacunaciones del adolescente en circunstancias especiales deben atenerse, en general, a las mismas recomendaciones y normas que en otras edades de la vida. Las situaciones más importantes son los pacientes con trastornos de la inmunidad y enfermedades crónicas, y la coadministración de vacunas e inmunoglobulinas. Deben considerarse también en esta etapa de la vida las recomendaciones de vacunación como profilaxis postexposición frente a enfermedades de transmisión sexual, así como las inmunizaciones del viajero.
9. ¿Es aconsejable solicitar el consentimiento informado antes de vacunar a un adolescente?
Respuesta. En las inmunizaciones, al ser una medida preventiva por excelencia, debe intentarse llegar a la participación voluntaria y consciente de la población beneficiaria de tales actuaciones. Para ello es preciso que dicha población conozca suficientemente las ventajas que para la salud tienen las vacunaciones y la protección que confieren. Asimismo, es indispensable que tenga un adecuado conocimiento del calendario vacunal, con las edades y los períodos de aplicación de las distintas dosis. En este caso, la información debe proporcionarse al adolescente y sus padres, y es conveniente hacerlo constar en la historia clínica (de la conferencia del Presidente del Tribunal Superior de Justicia de Cantabria, César Tolosa Tribiño, pronunciada durante el “XVI Curso de Actualización. Vacunas 2012”, Barcelona, 19-20 de abril de 2012).
10. ¿Qué vacunas deben recibir los adolescentes?
Respuesta. Las vacunaciones no finalizan en la infancia, sino que deben continuar en la adolescencia y la edad adulta como ya se ha comentado. La anamnesis del adolescente ha de incluir los antecedentes de vacunaciones con la finalidad de continuarlas o completar las que falten, y anotarlas o registrarlas correctamente en el carnet vacunal. En la entrevista se tendrá en cuenta confidencialidad y además de la exploración, exámenes complementarios y educación para la salud se debe asegurar la inmunización. El calendario de vacunaciones sistemáticas del adolescente se muestra en la Tabla 1, y el de los adolescentes no vacunados o insuficientemente inmunizados en la Tabla 2.
11. ¿Es preciso vacunar de difteria si ya se ha padecido la enfermedad?
Respuesta. Sí. Hay que tener en cuenta que las personas que padecen la difteria deben recibir posteriormente la inmunización completa o la revacunación con toxoide diftérico, porque la enfermedad no confiere inmunidad duradera.
12. La población adolescente ¿esta protegida frente al tétanos? ¿Es preciso revacunar cada 10 años?
Respuesta. El tétanos es una enfermedad inmunoprevenible cuya incidencia se ha mantenido en España durante los últimos años en alrededor de 25 casos declarados por año, y que afecta a adultos no vacunados o inadecuadamente inmunizados, con un 83% de los casos en mayores de 45 años. En los últimos tiempos, el 75% de la letalidad se ha producido en mayores de 55 años. Por tanto, hay que recomendar, además de continuar con el programa de inmunización del niño, la revacunación antitetánica del adulto a partir de la adolescencia.
Se discute si la revacunación debe ser cada 10 años o sólo con una dosis a los 65 años de edad (como señalan las recomendaciones del Ministerio de Sanidad y Consumo del año 2009) en las personas que recibieron una vacunación antitetánica completa durante la infancia con un total de cinco dosis (en Cataluña se incluyen dos dosis de refuerzo, a los 40 y los 65 años de edad, en el calendario de noviembre de 2011), y siempre que una persona se produzca una herida tetanígena. Si tenemos en cuenta que en Estados Unidos se han comunicado casos de tétanos en personas vacunadas con cinco dosis, y que la duración de la inmunidad vacunal se ha observado como máximo durante unos 20 años, lo más prudente es seguir revacunando cada 10 años, como se hace en la mayoría de los países. Si consideramos lo comentado para la difteria y la reemergencia de la tos ferina, lo más coherente es la revacunación decenal con la vacuna dTpa.
En varios estudios realizados en España en los últimos años se ha demostrado la falta de protección de los adultos frente al tétanos. Según datos de la encuesta seroepidemiológica realizada en España en 1996, el 98% de los niños menores de 14 años era inmune, y a partir de esta edad se detectaba una progresiva disminución de las concentraciones de anticuerpos, hasta el 54,6% en el grupo de 30 a 39 años de edad, y menores en las mujeres que en los hombres.
13.- Llega a nuestra consulta un adolescente de 15 años de edad no vacunado nunca contra el tétanos ¿como se debe actuar?
Respuesta. Se realizará la primovacunación con tres dosis (dos de vacuna dT y una de dTpa); la segunda dosis, al menos 4 semanas tras la primera, y la tercera al menos 6 meses después de la segunda. Se recomienda seguir con una dosis cada 10 años, al menos hasta completar cinco dosis. La vacuna dTpa, por el momento, no está aprobada para la primovacunación completa.
14. Ante un paciente de 10 años de edad con una herida tetanígena y que no se sabe si está vacunado ¿como se debe actuar?
Respuesta. Si “realmente” se desconoce su estado vacunal, se administrará una dosis de inmunoglobulina antitetánica intramuscular y una dosis de vacuna, y posteriormente se completará la pauta de vacunación. La inmunoglobulina antitetánica se administrará en lugar separado de la vacuna, y en general una única dosis de 250 UI. Si han transcurrido más de 24 horas, en personas con más de 90 kg de peso, en heridas con alto riesgo de contaminación o en caso de quemaduras, fracturas o heridas infectadas, se administrará una dosis de 500 UI. La protección que induce es inmediata, pero con una duración máxima de 4 semanas.
15.- La población adolescente actual ¿se encuentra protegida frente a la tos ferina?
Respuesta. La tos ferina es una enfermedad reemergente. El aumento de su incidencia tiene una distribución por edades bipolar: en los lactantes menores de 6 meses, que por su edad no han iniciado la vacunación (menores de 2 meses) o no han completado la primovacunación (menores de 6 meses), y los adolescentes y adultos por la disminución de su inmunidad, vacunal o natural, con el tiempo transcurrido desde la última dosis de vacuna o por el padecimiento de la enfermedad. La inmunidad vacunal disminuye ya en los primeros 3 años y desaparece transcurridos 4 a 12 años desde la quinta y última dosis, que actualmente se administra a los 4-6 años de edad, o desaparece a los 4 a 20 años de padecer la enfermedad, por lo que al llegar a la adolescencia y a la edad adulta se ha perdido la inmunidad y los individuos son susceptibles.
16.- Nos comenta una madre un caso de tos ferina en la guardería donde trabaja. Está preocupada por ella y...
…por su hijo de 14 años que no está vacunado ¿Cómo se debe realizar la profilaxis y la atención a su hijo?
Respuesta. Tanto la vacunación como el haber pasado la enfermedad no proporcionan inmunidad duradera. Ante un caso de tos ferina confirmado, la profilaxis en adultos se realiza mediante antibioticoterapia especifica para los contactos próximos (cara a cara, estar en espacios reducidos con un infectado periodos prolongados, contactos directos con secreciones respiratorias de una persona sintomática). En este caso, se tendrá en cuenta la exposición al periodo de contagio (3 semanas después del inicio de los síntomas, o hasta el 3-5º día tras el comienzo del tratamiento antibiótico). También se pueden proteger mediante vacunación con dTpa siempre que no hubieran recibido en los dos últimos años una vacuna Td. Al hijo de 14 años que no está vacunado le administraríamos también una dosis de Tdpa
17. En España ¿Qué vacunas dTpa se encuentran disponibles en la actualidad?
Respuesta. En Europa y América se han autorizado dos especialidades de vacuna dTpa: una combinada trivalente que contiene la antidiftérica-antitetánica del adulto (dT) y una antipertussis acelular de baja carga antigénica (pa). La primera, Boostrix® (GlaxoSmithKline), aprobada en España en 2001, es tricomponente para Bordetella pertussis (contiene toxina pertúsica, hemaglutinina filamentosa y pertactina). La segunda, Triaxis® (Sanofi Pasteur MSD), autorizada en España en 2010, es pentacomponente (contiene toxina pertúsica, hemaglutinina filamentosa, pertactina y fimbrias de los tipos 2 y 3); está comercializada en otros países con los nombres de Covaxis® y Adacel®.
Estas vacunas pueden administrarse a partir de los 4 años de edad como dosis única, aunque se han demostrado una buena inmunogenicidad y su seguridad ya en la primovacunación. En dos trabajos se ha comprobado que el recuerdo decenal con Boostrix® resulta inmunógeno y bien tolerado, y que debe sustituir a la dosis de recuerdo actual con dT en toda la edad adulta. En España, algunas comunidades han sustituido la quinta dosis de DTPa por dTpa por su menor coste y reactogenicidad, pero no lo han hecho en el adolescente y siguen administrando la vacuna dT; por ello, creemos que se ha perdido una gran oportunidad de haber incluido una sexta dosis.
18. ¿En que comunidades autónomas figura en el calendario del adolescente La vacuna dTpa?
Respuesta. Las ciudades autónomas de Ceuta y Melilla incluyeron una sexta dosis con dTpa a los 14 años de edad, en 2002 y 2008, respectivamente. El Comité Asesor de Vacunas de la Asociación Española de Pediatría incluyó la dosis del adolescente en el calendario de 2005 a los 14-16 años, y en el de 2012 la recomienda en la franja de edad de 11-14 años. La Comunidad de Madrid, el 1 de junio de 2011, decidió sustituir la vacuna dT de los 14 años por la dTpa. La inclusión de la vacuna dTpa en el calendario del adolescente es fácil y no tiene un coste elevado, ya que se trata de sustituir la dT por la dTpa.
19. ¿El embarazo es una contraindicación para vacunar con dTpa?
Respuesta. No sólo no es una contraindicación, sino que se ha erigido como una nueva estrategia vacunal para proteger a los lactantes menores de 3 meses de edad. En octubre de 2011, los Centers for Disease Control and Prevention de Estados Unidos publicaron una nueva recomendación: la vacunación de la embarazada a partir de la semana 20 (final del segundo trimestre o tercer trimestre) de gestación con vacuna dTpa, para proteger al lactante, especialmente al menor de 3 meses de edad. La situación epidemiológica de la tos ferina en Estados Unidos, en particular durante el año 2010, con importantes brotes (como el de California, que afectó a 10.000 personas), y el aumento del número de muertes en lactantes hasta los 3 meses de edad (en el último decenio se han multiplicado por 3,5 en relación a la década de 1980: 175 frente a 49), han obligado a las autoridades sanitarias a reconsiderar la prevención de la tos ferina. Durante los primeros 5 meses (22 semanas) de 2012 se ha detectado un brote relevante en Washington, con 2092 personas afectadas (164 en el mismo periodo del 2011). La estrategia de vacunación de la embarazada ha sido incorporada por diversos organismos y sociedades, entre ellos el American College of Obstetricians and Gynecologists, en marzo de 2012.
20.- ¿La población adolescente está protegida frente a la polio? ¿Cuántas dosis de VPI debe haber recibido...
… una persona de 14 años para considerarse bien vacunada?
Respuesta. Según la encuesta seroepidemiológica realizada en España en 1996, en una muestra representativa de la población, las prevalencias de anticuerpos frente a los tres poliovirus eran superiores al 95%, lo que se debe a las altas coberturas vacunales de la población.
Esta vacuna sólo está indicada en el adolescente cuando no esté inmunizado, es decir, si no ha recibido cuatro dosis (antes de los 7 años de edad) o tres dosis (7 años o más de edad) de vacuna y se expone a una situación epidemiológica de riesgo (como un viaje a un país donde la poliomielitis sea epidémica o endémica). Si el adolescente está bien vacunado y ha de viajar a un país de riesgo, se indicará una dosis de recuerdo si han transcurrido más de 10 años desde la última dosis. El adolescente se vacunará con la vacuna de poliovirus inactivados por vía parenteral (VPI), porque no presenta el riesgo de producir parálisis por virus vacunal como la de poliovirus vivos atenuados por vía oral (VPO). En la primovacunación se administran dos dosis separadas por un intervalo de 1 a 2 meses, y una tercera dosis a los 6 a 12 meses de la segunda. El adolescente con una inmunización incompleta debe terminar su vacunación, con independencia del intervalo transcurrido desde la última dosis y del tipo de vacuna que recibió anteriormente, continuando con VPI en las dosis restantes.
21. La población adolescente ¿se encuentra protegida frente el sarampión, la rubéola y la parotiditis?
Respuesta. Según datos de la encuesta seroepidemiológica realizada en España en 1996, las concentraciones más bajas de anticuerpos antisarampión se detectaron en los grupos de 6 a 9 años de edad (90,8%) y de 15 a 19 años de edad (94,5%), con prevalencias superiores al 98,3% en los mayores de 20 años. Respecto a la rubéola, los títulos más bajos se observaron en el grupo de edad de 15 a 19 años (93,8%), y para la parotiditis en el de 2 a 5 años de edad (76,7%); en los mayores de 20 años, la prevalencia fue superior al 96,4% y al 90,5%, respectivamente.
22. ¿Como se realiza la vacunación de la triple vírica en el adolescente?
Respuesta. En este momento, la vacuna triple vírica forma parte del calendario del adolescente entre las vacunaciones de recuperación. Hay que vacunar con dos dosis separadas un intervalo de 1 mes si no se han administrado previamente las dos dosis de vacuna triple vírica después de los 12 meses de edad. Si el niño ya había recibido una primera dosis después de esta edad, se administrará la dosis restante.
23. Ante un adolescente de 16 años vacunado con una dosis de triple vírica a los 15 meses de edad ¿es importante...
…administrar una 2ª dosis?
Respuesta. La segunda dosis se implantó con dos objetivos: aumentar la cobertura vacunal de la población al inmunizar a todos los niños susceptibles por no estar vacunados previamente o por fallo vacunal primario (la eficacia vacunal es del 95%), y por otra parte reforzar la inmunidad al conseguir un efecto booster que aumenta el título de anticuerpos, con lo cual se logra una protección más duradera, sobre todo en los raros casos de fallo secundario. En 1999 se acordó adelantar la segunda dosis a los 3-6 años de edad, preferentemente a los 3-4 años, como parte del plan para la eliminación del sarampión, con el fin de que no hubiera niños susceptibles en edad escolar.
24.- En los últimos años se han producido brotes de las enfermedades que evita la triple vírica ¿podemos decir que es efectiva la vacuna?
Respuesta. En los últimos años se han producido brotes de sarampión y de parotiditis en muchos países europeos, así como en la mayoría de las comunidades autónomas de España. La mayor parte de los casos de sarampión se han concentrado en niños menores de 12 a 15 meses, aún no vacunados, y en adultos jóvenes (25 a 35 años de edad) no vacunados o inmunizados sólo con una dosis. Esta situación ha obligado a modificar la edad de inicio de la vacunación, adelantándola a los 12 meses de edad, y a reforzar la importancia de la segunda dosis. En cuanto a la rubéola, hay que señalar la alta tasa de susceptibilidad en la población inmigrante en edad fértil, debido a que en sus países de origen la vacunación se ha realizado durante muchos años con la vacuna monovalente del sarampión.
25. Dado que la vacuna triple vírica contiene virus vivos atenuados, ¿durante cuánto tiempo debe evitarse el embarazo tras su administración?
Respuesta. Aunque en la ficha técnica se indican 3 meses, la mayoría de las sociedades científicas recomiendan 1 mes.
26. ¿Cuál es la susceptibilidad de la población adolescente a la varicela?
Respuesta. Según datos de la encuesta seroepidemiológica realizada en España en 1996, en el grupo de 20 a 24 años de edad son susceptibles un 9%, y el 95% de los adolescentes ha padecido la enfermedad.
27. ¿Qué vacunas de la varicela se encuentran disponibles en la actualidad?
Respuesta. En España, desde 2009, se dispone de una única vacuna, atenuada (Varivax®, aprobada en 2005), que puede administrarse a partir de los 12 meses de edad con una pauta de dos dosis, independientemente de la edad del vacunado. Por tanto, está indicada en los adolescentes y los adultos susceptibles.
En 1997 se había autorizado otra vacuna en España (Varilrix®), pero con la denominación de especialidad de uso hospitalario y con unas indicaciones limitadas a pacientes inmunodeprimidos en determinadas circunstancias inmunitarias y a sus contactos susceptibles. En el año 2003 pasó a ser de diagnóstico hospitalario y su ficha técnica se modificó e incluyó a los adolescentes sanos seronegativos de 13 años o más de edad, pero en 2009 volvió a ser sólo de uso hospitalario.
28. La vacuna de la varicela ¿se encuentra introducida en todas las comunidades autónomas?
Respuesta. La vacuna de la varicela se introdujo en el calendario del Consejo Interterritorial del Sistema Nacional de Salud en 2005 para una cohorte elegida por cada comunidad autónoma entre los 10 y los 14 años de edad, en personas que refieran no haber pasado la enfermedad ni haber sido vacunadas con anterioridad. Sin embargo, en las ciudades autónomas de Ceuta y Melilla, y en las comunidades autónomas de Madrid y Navarra, la vacuna está incluida en el segundo año de vida (en Madrid y Ceuta con una pauta de una sola dosis).
29.- Ante un adolescente de 16 años de edad que no ha pasado la varicela y no está vacunado ¿cual seria la actuación a seguir?
Respuesta. Administrarle dos dosis de vacuna con un intervalo de 4 a 8 semanas.
30. ¿Está introducida la vacuna de la hepatitis B en todas las comunidades españolas?
Respuesta. Sí, en forma de vacunación universal en el primer año de vida, con dos pautas diferentes: empezando en la maternidad a los 0, 1-2 y 6 meses de edad, o a los 2, 4 y 6 meses de edad. En algunas comunidades se vacuna además en la adolescencia si no se ha hecho en el lactante.
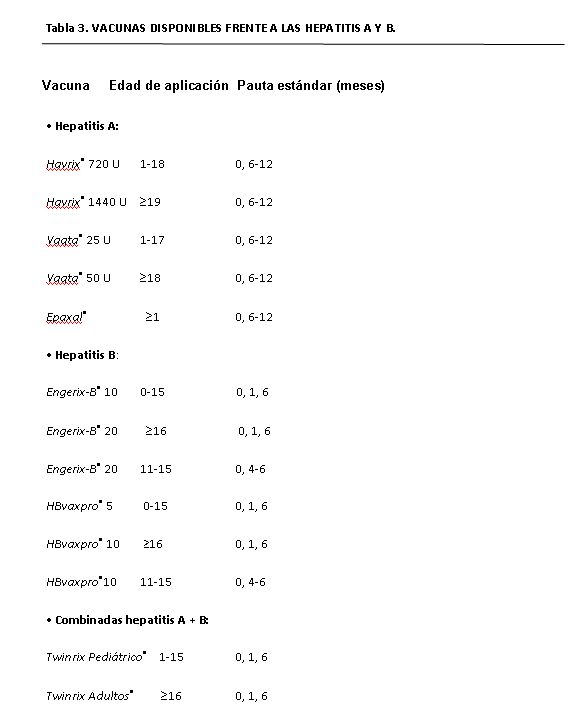
31. En la actualidad ¿qué vacunas contra la hepatitis B se encuentran disponibles?
Respuesta. En la Tabla 3 se detallan los preparados vacunales disponibles en España, las dosis según la edad y las pautas de vacunación.
32. ¿Se pueden utilizar pautas rápidas para vacunar contra la hepatitis B?
Respuesta. La vacuna de la hepatitis B se administra con una pauta de tres dosis, a los 0, 1 y 6 meses, por vía intramuscular. Hasta los 15 años de edad se utilizan los preparados pediátricos, y a partir de esta edad las formulaciones para adultos. No se recomienda la administración de dosis de recuerdo en el adolescente inmunocompetente. En un adolescente con una pauta vacunal interrumpida o incompleta se proseguirá la inmunización con las dosis restantes, pero nunca se reiniciará. El intervalo recomendable entre las dos primeras dosis es de 1 a 2 meses, y entre la segunda y la tercera es de 6 a 12 meses (intervalo mínimo de 2 meses). Sin embargo, pueden utilizarse pautas rápidas o aceleradas con el propósito de aumentar las coberturas (0, 1, 3 meses; 0, 1, 2, 12 meses) aunque sólo están aprobadas para mayores de 16 años o; 0, 7, 21 días y 12 meses aprobado a partir de los 18 años. Se ha autorizado también una pauta de vacunación con dos dosis (0 y 4-6 meses) para adolescentes de 11 a 15 años de edad, utilizando el preparado de adultos.
33.- ¿Qué recomendaríamos a una adolescente de 17 años que no está vacunada de la hepatitis B y su pareja es portadora crónica de hepatitis B?
Respuesta. Un adolescente no vacunado con contacto sexual con persona con hepatitis B o portador crónico, debe recibir una dosis de inmunoglobulina hiperinmune anti hepatitis B (0.06 ml/Kg, dosis máxima 5 ml) preferible las primeras 48 horas y se podría dar hasta un plazo de dos semanas. Además iniciar vacunación lo antes posible, 14 días tras exposición.
34. Actualmente la vacuna de la hepatitis A ¿esta introducida en todas las comunidades autónomas?
Respuesta. Está incluida en el segundo año de vida en Ceuta y Melilla, y a los 12 años de edad en Cataluña, en las escuelas, dentro de un programa piloto de vacunación de hepatitis A + B hasta el curso 2013-2014.
35. ¿Qué vacunas contra la hepatitis A se encuentran disponibles en la actualidad?
Respuesta. En la Tabla 3 se detallan los preparados vacunales disponibles en España, las dosis según la edad y las pautas de vacunación.
36. ¿Para vacunar contra la hepatitis A ¿se pueden utilizar pautas rápidas?
Respuesta. Pueden utilizarse pautas rápidas o aceleradas para la vacuna combinada contra las hepatitis A + B en caso de viajes o de necesidad de una inmunización precoz. En estas circunstancias, la pauta recomendada en mayores de 16 años es de cuatro dosis a los 0, 1, 2 y 12 meses, o a los 0, 7, 21 días y 12 meses. No obstante, en el caso de la hepatitis A, con la primera dosis se consigue una protección completa superior al 98% de los casos; la segunda dosis se considera un booster.
37. La hepatitis A ¿se considera una enfermedad pediátrica?
Respuesta. En España, la hepatitis A ha dejado de ser una infección pediátrica para convertirse en una enfermedad de adultos jóvenes. Los estudios seroepidemiológicos efectuados en la década de 1970 demostraron que la prevalencia de anticuerpos en la población de 20 a 40 años de edad era del 70% al 80%, y en los mayores de 40 años superior al 90%. De estos trabajos se concluye que el contacto con el virus se producía fundamentalmente durante la infancia. A partir de los años 1980, los estudios realizados han demostrado una disminución de la seroprevalencia en relación con la edad, y en 1994, en un trabajo del Grupo Español de Estudio de las Hepatitis A, se observó un aumento progresivo de la prevalencia desde sólo el 39% en el grupo de menor edad estudiado (20 a 25 años) hasta el 60% en el de 31 a 40 años de edad. En los datos de la encuesta seroepidemiológica realizada en España en 1996, en una muestra representativa de la población, se detectó un aumento de la prevalencia de anticuerpos en función de la edad: las concentraciones eran muy bajas en los menores de 9 años (<4%) y aumentaban de manera significativa entre los 15 y los 19 años de edad (14,8%), con un incremento progresivo hasta alcanzar el 77,3% a partir de los 30 años de edad. Por tanto, puede afirmarse que, en la actualidad, la mitad de la población española de 40 años de edad no está protegida frente a esta infección.
38.- Consulta una familia en la que la madre y una hija de 10 años tienen Hepatitis A confirmada por serología...
… ¿Es conveniente recomendar la vacunación de Hepatitis A al resto de la familia (padre y otro hijo de 14 años) que están asintomáticos?
Respuesta. La vacuna de la hepatitis A es eficaz en la prevención de la enfermedad cuando se utiliza dentro de la primera semana después de la exposición. No existen datos disponibles sobre la eficacia transcurrida más de una semana del contacto. Por tanto, en este caso podría administrarse la vacuna de manera precoz. En los casos de exposición a enfermos con hepatitis A se recomienda también la administración de gammaglobulina polivalente IM de manera conjunta (eficaz dentro de las dos semanas siguientes al contacto con el paciente). Por lo tanto, se podría administrar la vacuna frente a hepatitis A en el padre y el hermano como una forma de controlar el brote, y en el caso de menos de dos semanas de evolución se podría administrar de manera conjunta, en sitios anatómicos distintos, la inmunoglobulina humana polivalente a dosis de 0.02 ml/Kg de peso.
En estos casos, se utilizaría la vacuna de hepatitis A no la combinada frente A y B. Esta última no está indicada aquí ya que la carga antigénica para hepatitis A en esta vacuna es la mitad. (Advisory Committee on Immunization Practices (ACIP) Centers for Disease Control and Prevention (CDC). Update: Prevention of hepatitis A after exposure to hepatitis A virus and in international travelers. Updated recommendations of the Advisory Committee on Immunization Practices (ACIP). MMWR Morb Mortal Wkly Rep. 2007;56:1080-1084)
39. Un adolescente de 16 años que se vacunó contra la hepatitis A con Havrix 720 acude a nuestra consulta para...
… administrarse la segunda dosis a los 6 meses de la primera y trae la vacuna Epaxal. ¿Son compatibles ambas vacunas?
Respuesta. Se debe siempre completar cualquier esquema de vacunación con el mismo preparado comercial y en este caso ambas preparaciones son muy diferentes. Proceden de cepas diferentes, y la vacuna Epaxal es una vacuna virosomal adyuvada basada en una técnica diferente. Por tanto, si es posible, ante la falta de experiencia en cuanto a inmunogenicidad, eficacia y seguridad, no se deben intercambiar ambos preparados
40. ¿Es importante la vacuna antimeningocócica C en los adolescentes?
Respuesta.-En el adolescente debe comprobarse que ha recibido una dosis de vacuna antimeningocócica C conjugada después del año de vida. Si no se indicó esta dosis, aunque se le hayan administrado tres dosis antes del año de edad, debe realizarse una vacunación de recuperación con una dosis.
Si la situación epidemiológica de la enfermedad meningocócica lo aconsejara, se sustituiría esta vacuna por la tetravalente conjugada (ACYW135). En España se dispone de 2 vacunas: Nimenrix® autorizada en 2012; Menveo® autorizada en 2010 por la Agencia Europea de Medicamentos (EMA). Según consta en su ficha técnica, las vacunas están indicadas para la prevención de la enfermedad meningocócica por los serogrupos A, C, W-135 e Y en los niños; a partir de un año en el caso de Nimenrix y de los 2 años de edad en el caso de Menveo , en los adolescentes y en los adultos. La pauta es de una sola dosis. Actualmente están indicadas para los viajeros a países con gran circulación de estos serogrupos (cinturón subsahariano de la meningitis), y es obligatoria para los que viajan a Arabia Saudí en peregrinación a La Meca. Otro grupo importante a considerar son los adolescentes que se desplazan a otros países industrializados con un patrón de circulación de serogrupos del meningococo diferente al nuestro, y que vayan a vivir en residencias universitarias o albergues, como es el caso de Estados Unidos.
41. ¿Cuándo está indicado vacunar a los adolescentes con la vacuna antineumocócica 23-valente?
Respuesta. Sólo está indicado en las personas pertenecientes a grupos de riesgo de padecer enfermedad neumocócica invasora. Cuando se autorice (parece que será en los próximos meses) la vacuna conjugada 13-valente en los niños a partir de los 5 años de edad y en los adolescentes, se administrará primero la conjugada y después la 23-valente para evitar el fenómeno de la hiporrespuesta por tolerancia inmunitaria.
42.- Acude a nuestra consulta un varón sano de 15 años ha comenzado 6 horas antes con malestar sensación de náusea y...
… mialgias. A la exploración 38,1ºC es anodina y esta con aceptable estado general. Se diagnostica de proceso gripal y se le envía a domicilio con tratamiento sintomático. A las 5 horas está en el servicio de intensivos del hospital de referencia con 39,4ºC alteración del estado mental, hipotensión y rash petequial A pesar del tratamiento intensivo fallece 10 horas más tarde. En LCR se aísla Nesisseria meningitidis. ¿Es normal esta evolución? ¿Es preciso realizar profilaxis en la familia?
Respuesta. Al inicio de la enfermedad meningococica los síntomas son inespecíficos como fiebre y malestar; suele ocurrir en picos al final del invierno e inicio de la primavera y se puede confundir con la gripe estacional u otra infección viral que es mucho más común. Incluso con el uso de tratamientos agresivos la mortalidad de la enfermedad meningocócica invasiva es del 10-14%. Los preadolescentes y adolescentes mayores de 11 años tienen una tasa de mortalidad del 21% comparada con el 5% en niños más pequeños. Entre el 10-20% de los supervivientes experimentan déficit auditivo o neurológico (meningitis), amputaciones de miembros (sepsis), alteraciones psicológicas y sociales en la familia y en la comunidad.
El riesgo de trasmisión secundaria es de 4 casos/ 1.000 miembros familiares. Aunque bajo, el riesgo es de 500-800 veces mayor que en la población general. Se recomienda profilaxis en la familia y en la escuela. Se dará dentro de las 24 h después de la identificación y no más allá de 14 días Rifampicina, Ciprofloxacino o ceftriasona. Este caso muestra la importancia de la vacunación antimeningocócica en los adolescentes no inmunizados correctamente. (Mahoney MC. Adolescent al risk: The case for meningocococcal vaccine. Journal of adolescent Health 2010; 46 :S4-S8)
43.- ¿Cuál sería la actitud a seguir con la hermana de 16 años, no vacunada y que se va a estudiar en un internado a EE UU durante un año?
Respuesta. Hay que recomendarle la administración de una dosis de vacuna antimeningocócica conjugada tetravalente ACYW135 (Nimenrix® Menveo®), ó que se vacune al llegar a EE UU. La vacuna conjugada tiene ventajas sobre la polisacarida: mayor duración de la inmunidad, inducción de mayor respuesta y reducción del trasportador nasofaríngeo.
En EEUU Esta incluida en el calendario del adolescente sano de 11 a 18 años, y para niños de 2 a 10 años, y adultos de 19 a 55 años, pertenecientes a grupos de riesgo. Se utiliza la tetravalente más que la monovalente del serogrupo C ya que previene el 75 % de todos los casos que ocurren en personas mayor de 11 años (causadas por serogrupo C, W-135 ó Y).
44.- Un adolescente de 11 años que a los 3 años padeció una meningitis por meningococo C ¿Debería ser vacunado si no lo está?
Respuesta. Sí.- Según las Autoridades Sanitarias de Reino Unido, en el capítulo referido al meningococo del «Green Book» de Agosto 2006, recomiendan que cuando una persona padece una enfermedad meningocócica por serogrupo C, incluso si previamente había sido vacunada, reciba una dosis booster (recuerdo) de vacuna conjugada (Green BooK 2006. Disponible en http://www.dh.gov.uk/assetRoot/04/13/79/21/04137921.pdf)
45. ¿Qué se debe hacer ante un adolescente de 16 años que ha sufrido un accidente de tráfico y se le tuvo que realizar...
… una esplenectomía de urgencia durante su ingreso?
Respuesta. Siempre se debe revisar el calendario vacunal del joven. Especialmente vacunarle del neumococo con la vacuna neumocócica polisacaridica de 23 serotipos, revisar si recibió la vacuna antimeningocócica C conjugada, si no es así se le vacunará y se le administrará anualmente la vacuna antigripal.
46. ¿Está indicado vacunar contra la gripe a los adolescentes?
Respuesta. La verdadera y prioritaria indicación de la vacuna de la gripe en la adolescencia es para aquellos individuos pertenecientes a grupos de riesgo, y para la adolescente embarazada.
47.- Ante una adolescente de 15 años que es violada a la salida de una discoteca por un desconocido ¿Qué actitud debemos seguir?
Respuesta. Además de revisar el calendario vacunal, ante una violación se debe tener en cuenta el posible riesgo de trasmisión de infecciones de trasmisión sexual por lo que habrá que realizar profilaxis de gonorrea, clamidia y tricómomas (AAP. Red Book 2006 (27th ed.) así como del VIH, en este caso con antirretrovirales durante 28 días y a ser posible iniciarlo en las primeras 72 horas.
Se debe actualizar el calendario vacunal y valorar la necesidad de profilaxis de Hepatitis B (el 40 % de las nuevas infecciones por VHB se asocian a relaciones heterosexuales y 15 % a relaciones homosexuales). De igual forma se debe proceder con la Hepatitis A ya que esta se adquiere por contacto oro-anal. Considerar también la situación vacunal de la joven frente al tétanos si se ha producido alguna herida o traumatismo.
Se debe realizar un seguimiento postexposición con hemograma y pruebas de función hepática y renal, además de serología de virus Hepatitis B y C, HIV y sífilis. A los 15 días se debe repetir la función hepática y renal si se indicó la profilaxis de HIV. La función hepática y la serología de hepatitis B, C, VIH y sífilis se repite a los 45 días, 3 y 6 meses. Al año valorar de nuevo la serología de VIH (opcional). (Antiretroviral Post exposure Prophylaxis After Sexual, Injection-Drug Use, or Other No occupational Exposure to HIV in the United States. Recommendations from the U.S. Department of Health and Human Services. January 21, 2005 / 54(RR02);1-20. Landovitz R, Currier J. Postexposure prophylaxis for HIV infection. N Engl J Med 2009;361:1768-75).
48.- ¿Cuál debe ser la actuación a seguir ante un adolescente de 13 años que accidentalmente se ha clavado una jeringuilla...
… abandonada en un parque? La jeringuilla contenía sangre fresca.
Respuesta. Se debe revisar el calendario vacunal y realizar vacunación y profilaxis frente a hepatitis B si no está vacunado; profilaxis del VIH al ser sangre fresca y serología del VIH desconocida (Almeda J et al. Eurosurveillance2004;9:35-40). Valorar la situación ante el tétanos; si la herida está limpia y hace menos de 10 años de la dosis de revacunación no habría que hacer nada.
Continuar seguimiento postexposición del joven con analítica de sangre basal a los 15 días para ver función hepática y renal si se indico profilaxis para el VIH. Serología de Hepatitis B, C y VIH con pruebas de función hepática a los 45 días, 3 y 6 meses. Al año valorar de nuevo la serología de VIH (opcional) (Antiretroviral Postexposure Prophylaxis After Sexual, Injection-Drug Use, or Othe Nonoccupational Exposure to HIV in the United States. Recommendations from the U.S. Department of Health and Human Services. January 21, 2005 / 54(RR02);1-20. Landovitz R, Currier J. Postexposure prophylaxis for HIV infection. N Engl J Med 2009; 361:1768-75)
49. ¿A partir de qué edad está indicada la vacunación contra el virus del papiloma humano? ¿Con qué pauta?
Respuesta. La edad recomendada para la vacunación de los adolescentes es la preadolescencia, a los 11-12 años, con un intervalo de 9 a 13 años, ya que debe tenerse en cuenta que en Estados Unidos, por ejemplo, el 28% de las adolescentes de 14 a 15 años son sexualmente activas y el 7,4% inician la actividad sexual antes de los 13 años de edad. El Sistema Nacional de Salud sólo financia, desde 2007, una cohorte de niñas entre 11 y 14 años de edad. No obstante, el Comité Asesor de Vacunas de la Asociación Española de Pediatría recomienda la vacunación de rescate durante toda la adolescencia.
Aunque están en estudio preparados con un mayor número de tipos del VPH (una vacuna nonavalente está ya en fase de ensayos clínicos), en la actualidad se dispone de dos vacunas que pueden administrarse a partir de los 9 años de edad:
• Vacuna bivalente 16/18 (Cervarix®, GlaxoSmithKline), con una pauta vacunal de tres dosis (0, 1 y 6 meses).
• Vacuna tetravalente 6/11/16/18 (Gardasil®, Sanofi Pasteur MSD), con una pauta vacunal también de tres dosis (0, 2 y 6 meses).
50. ¿Está recomendada la vacunación frente al VPH en los varones?
Respuesta. En España, la vacunación sistemática frente al VPH se recomienda sólo en el sexo femenino por razones de eficiencia.
No obstante, algunos países, como Estados Unidos, recientemente han incluido la recomendación de la inmunización sistemática con vacuna tetravalente de los varones de 11 a 12 años de edad, con repesca hasta los 18 años de edad.
51.-. ¿Puede vacunarse una adolescente que ya ha iniciado sus relaciones sexuales?
Respuesta. Sí, puede vacunarse independientemente de su actividad sexual. Además, hay que insistir en que las mujeres vacunadas deben continuar con su programa de prevención secundaria del cáncer de cuello de útero, que se ha rediseñado en cuanto a técnicas diagnósticas y frecuencia. En cualquier edad aunque una paciente estuviera infectada por alguno de las serotipos de la vacuna, siempre se debería vacunar ya que la vacuna la protegería frente a los otros serotipos con los que no está infectada.
En cualquier edad aunque una paciente estuviera infectada por alguno de las serotipos de la vacuna, siempre la protegería de los otros serotipos frente a los que no está infectada.
52.- Una madre acude con su hija de 14 años a la revisión de salud y nos pregunta ¿por qué debe vacunar...
… a su hija adolescente contra el VPH?
Respuesta: La vacuna del VPH es preventiva no terapéutica. La vacunación solo es eficaz cuando todavía no se ha producido la infección por el VPH y esto únicamente puede garantizarse cuando aún no se han iniciado las relaciones sexuales. Por esta razón, son las preadolescentes y adolescentes, como grupo, las que potencialmente resultarán más beneficiadas de su efecto preventivo. Además en las menores de 15 años la inmunogenicidad de la vacuna es mayor que en edades posteriores.
53.- Nos comenta una madre que a su hija de 14 años le toca en el próximo control de salud la vacuna del papiloma...
… Es enfermera y ha oído en el hospital donde trabaja que puede producir muchos problemas. ¿Cuáles son realmente los riesgos de la vacuna?
Respuesta: El riesgo de que esta vacuna produzca un efecto adverso grave es extraordinariamente raro. En los dos casos de convulsiones estudiados en Valencia en los pasados años ha sido descartada su relación causal con la vacunación. Las únicas reacciones adversas comunes serán el dolor y enrojecimiento en el lugar de la inyección, así como fiebre de poca importancia.
Otro de los “riesgos” más temidos de la vacunación es que equivocadamente conlleve una disminución en el seguimiento de los controles preventivos, mediante citologías vaginales, en la vida adulta de la mujer. Es preciso tener en cuenta que la vacuna no cubre un 30% de los subtipos VPH. Asimismo será necesario, seguir manteniendo las medidas adecuadas para evitar el contagio de otras infecciones de transmisión sexual y los embarazos no deseados.
54.- ¿Cuál es la relación entre el virus del papiloma humano y el cáncer de cuello uterino? ¿Cómo se contagia?
Respuesta. En la mujer, el cáncer de cuello del útero se produce solamente si ha habido una infección previa por el virus del papiloma humano (VPH). Este virus afecta a más de la mitad de las mujeres que tienen relaciones sexuales, aunque en la gran mayoría de ellas no les provoca ningún problema y vencen la infección. Solo cuando persisten los virus durante muchos años (10-20) en el organismo y si son de determinadas subtipos concretos, es cuando pueden producir un tumor maligno.
El VPH es un virus de transmisión sexual. Hasta un 80% de mujeres contactarán con VPH a lo largo de la vida y hasta un 40% serán portadoras, principalmente entre los 20 y 25 años.
55.- ¿Es suficiente con la infección del VPH para el desarrollo del cáncer en la mujer?
Respuesta: No. La infección del VPH es necesaria pero no suficiente para el desarrollo del cáncer de cuello de útero. La probabilidad del desarrollo de cáncer es mayor cuanto más precoz sea el inicio de estas relaciones y mayor el número de parejas. También influyen otros factores como el tabaquismo y los problemas inmunitarios del huésped así como otros factores dependientes del germen.
56.- Una adolescente de 15 años, voluntariamente comenzó a vacunarse del VPH con la vacuna Cervarix; por error, ...
… la segunda dosis se la ha puesto de Gardasil. ¿Cómo debe seguir la vacunación? ¿Cómo interfiere el haberse puesto dos vacunas diferentes?
Respuesta. No existen datos sobre la inmunogenicidad , eficacia y seguridad cuando se intercambian ambas vacunas, y no se aconseja su intercambio. La única Autoridad Sanitaria que se ha pronunciado hasta ahora respecto a ello, ha sido la del Reino Unido:
“Si un individuo ha comenzado con una serie de Gardasil, ésta debe de completarse con el mismo producto. En las infrecuentes ocasiones en las que no sea posible, la serie puede completarse con Cervarix hasta recibir 3 dosis de vacuna VPH en total (tal como 1 de Gardasil y 2 de Cervarix, o 2 de Gardasil y 1 de Cervarix). La serie se completará según esquema 0, 1-2 y 6 meses. No existe evidencia en el momento actual sobre el intercambio de ambos productos por lo que este consejo está basado en el juicio clínico. No se aconseja completar una serie de tres dosis de Cervarix tras una o dos dosis de Gardasil ya que no existen datos de la seguridad en sujetos que reciben series con diferentes preparados y que por tanto podrían recibir hasta 4 ó 5 dosis de vacuna VPH” (Department of Health. Immunisation against infectious diseases. The Green Book. 5 November 2008.)
Otra opción, según algunos expertos, dada las diferencias existentes entre ambos preparados y al tratarse de casos esporádicos sería, no contabilizar como administrada una de las dos dosis recibida de vacuna y recomenzar una nueva serie de vacunación con un solo preparado. Respecto a la seguridad de cuartas dosis hay casuística en ensayos clínicos con la vacuna tetravalente en los que las reacciones adversas tras la cuarta dosis eran similares a las observadas tras la tercera (Olsson S, Villa L, Costa R, Petta C, Andrade R, Malm Ch et al. Induction of immune memory following administration of a prophylactic quadrivalent human papilloma (HPV) types 6/11/16/18 L1 virus-like particle (VLP) vaccine. Vaccine 2007; 25:4931-4939)
BIBLIOGRAFIA
1. American Academy of Pediatrics. Red Book 2012. Report of the Committee on Infectious Diseases. Pickering LK, ed. 29ª edición. Elk Grove Village, IL: American Academy of Pediatrics; 2012.
2. Asociación Española de Pediatría. Comité Asesor de Vacunas AEP. Vacunas en pediatría. Manual de la AEP 2012. Madrid: Edén Artes Gráficas, S.L.; 2012.
3. Asociación Española de vacunología. Información para profesionales.
https://www.vacunas.org/informacion-para-profesionales/
4. Brigham KS, Godstein MA. Adolescent Immunizations. Pediatrics in review 2009: 30: 47-77
5. Campins M, Cheng HK, Forsyth K, Guiso N, Halperin S, Huang LM, et al., and International Consensus Group on Pertussis Immunization. Recommendations are needed for adolescent and adult pertussis immunization: rationale and strategies for consideration. Vaccine. 2001;20:641-6.
6. Campins Martí M, Moraga Llop FA. Vacunas 2012. Barcelona: Gráficas Campás; 2012 (en prensa).
7. Centers for Disease Control and Prevention. General Recommendations on Immunization. Recommendations of the Advisory Committee on Immunization Practices (ACIP). MMWR 2011; 60 (RR-02):1-60.
8. Centers for Disease Control and Prevention. Immunization Schedules. Childhood Schedule, Adolescent and Teen Schedule, Adult Schedule. Disponible en: http://www.cdc.gov/vaccines/recs/schedules/default.htm
9. Comité de Vacunas de la Sociedad Española de Medicina Preventiva, Salud Pública e Higiene. Calendario de vacunaciones sistemáticas del adolescente y el adulto recomendado por la Sociedad Española de Medicina Preventiva, Salud Pública e Higiene (actualización del año 2009). Vacunas. 2010:11(Supl 2):204-15.
10. Edwards SM, Rosseau-Pierre T. Immunizations in adolescents. An update. Adolesc Med. 2010;21:173-86
11. Estudio seroepidemiologico: situación de la enfermedades vacunables en España. Centro Nacional de Epidemiologia Instituto salud Carlos III del año 2000. Disponible en :
http://www.isciii.es/htdocs/centros/epidemiologia/pdf/SEROEPIDEMIOLOGICO.pdf
12. Finn A, Clarke Ed, Mytton J. Adolescent immunisation: the next big thing? Arch Dis Child. 2011;96:497-99.
13. Hidalgo Vicario MI, Montón Álvarez JL. Vacunación durante la adolescencia. En MI Hidalgo, JL Montón Álvarez (eds.) Vacunas. Algo más que el calendario vacunal. Cuestiones y respuestas. Undergraf SL 2010 pg. 299-320
14. Hidalgo Vicario MI, Bayas Rodriguez JM. Calendarios de vacunación en el adolescente y en el adulto. En Comité Asesor de Vacunas de la AEP. Vacunas en pediatría. Manual de la AEP 2012 pg. 131-144
15. Kaplan SL, Schutze GE, Leake JA et al. Multicenter Surveillance of invasive meningococcal infections in children. Pediatrics 2006; 118: e979-84
16. Kimmel SR. Adolescent vaccination: Physician Challenges and Solutions. Journal of adolescent Health 46 (2010)S16-S23
17. Ministerio de Sanidad, Política Social e Igualdad. Prevención y promoción de la salud. Vacunas. Coberturas vacunales. 2010. Disponible en:
http://www.msc.es/ciudadanos/proteccionSalud/infancia/vacunaciones/programa/vacunaciones.htm
18. Moraga FA, Campins M. Enfermedades de transmisión sexual en el adolescente. Medicine. 1999;7:6263-70.
19. Moraga-Llop FA, Campins-Martí M. Nuevas perspectivas de la tos ferina en el siglo XXI. ¿Estamos fracasando en su control? Enferm Infecc Microbiol Clin. 2011;29:561-3.
20. Moraga-Llop FA, Campins-Martí M. Vacunación antipertusis de la embarazada: una estrategia para proteger al lactante menor de 3 meses. Vacunas. 2012;13; en prensa.
21. Moraga-Llop FA, Campins-Martí M. Vacunaciones. En: Hidalgo MI, Redondo AM, Castellano G, editores. Medicina de la adolescencia. Atención integral. 2ª edición. Madrid: Ergón; 2012. pp. 193-200.
22. Pachón I, Amela C, De Ory F, León P, Alonso M. Encuesta nacional de seroprevalencia de enfermedades inmunoprevenibles. Año 1996. Bol Epidemiol Sem. 1998;6:93-100.
23. Rosen DS, Neinstein LS. Preventive Health Care for adolescents. In Neinstein LS, Gordon CM, Katzman DK, Rose DS,Woods ER. Eds. Adolescent Health Care. A practical Guide (Inmunizations) Fifth Edition. Philadelphia Lippincott Williams & Wilkins 2008 pg 44-80
24.- The Australian Immunisation Handbook 9th Edition 2008. [libro online en Internet] [consultado el 10/12/2012] Disponible en: https://immunisationhandbook.health.gov.au/
Tabla 1. CALENDARIO DE VACUNACIONES DEL ADOLESCENTE.
• Vacuna frente al VPH a los 11 años de edad (autorizada a partir de los 9 años)*
• Vacuna contra la difteria, el tétanos y la tos ferina (dTpa) a los 11-13 años de edad**
• Vacunaciones de recuperación***:
Vacuna triple vírica desde los 11 años de edad
Vacuna de la varicela desde los 11 años de edad
Vacuna de las hepatitis A + B desde los 11 años de edad
Vacuna meningocócica C conjugada desde los 11 años de edad
Vacuna frente al VPH desde los 12 años de edad
En algunos países se incluye en el calendario la vacuna antigripal anual.
La vacuna contra la poliomielitis inactivada puede ser necesaria (una dosis de refuerzo) si se viaja a un país endémico de poliomielitis.
———————————————————————————————————-
* De forma prioritaria en las mujeres, aunque Gardasil® está autorizada y recomendada para los hombres.
** Si no se ha administrado la quinta dosis a los 3-6 años de edad, se adelantará la dTpa a los 11 años.
*** Tan pronto como sea posible. Se administrarán dos dosis de triple vírica o de varicela; si se ha recibido una dosis se administrará la segunda. Los preadolescentes ya vacunados contra la hepatitis B recibirán la vacuna monovalente de la hepatitis A.
Tabla 2. VACUNACIONES ACELERADAS DEL ADOLESCENTE NO INMUNIZADO O CON VACUNACIONES INCOMPLETAS.
Primera visita (mes 0*): VHA-VHB, MCC, TV, varicela
Segunda visita (a los 15 días): dTpa, VPI, VPH**
Tercera visita (mes 1): VHA-VHB, TV, varicela
Cuarta visita (a los 15 días): dT, VPI
Quinta visita (mes 6): dT, VPI, VHA-VHB
dT: toxoide diftérico tipo adulto y tétanos; dTpa: toxoide diftérico tipo adulto, tétanos y componente de tos ferina de carga reducida; MCC: meningococo C conjugada; TV: triple vírica; VHA: hepatitis A; VHB: hepatitis B; VPH: virus del papiloma humano; VPI: polio inactivada.
* Se entiende por mes 0 la fecha de la primera visita o del inicio de las vacunaciones.
** Se administrarán tres dosis con la pauta 0, 1, 6 meses o 0, 2 y 6 meses, según el preparado vacunal utilizado.
Eventos en mayo 2024
| Lunlunes | Marmartes | Miémiércoles | Juejueves | Vieviernes |
|---|---|---|---|---|
29/04/2024
|
30/04/2024
|
01/05/2024
|
02/05/2024
|
03/05/2024
|
06/05/2024
|
07/05/2024
|
08/05/2024
|
09/05/2024
|
10/05/2024
|
13/05/2024
|
14/05/2024
|
15/05/2024
|
16/05/2024
|
17/05/2024
|
20/05/2024
|
21/05/2024
|
22/05/2024
|
23/05/2024
|
24/05/2024
|
27/05/2024
|
28/05/2024
|
29/05/2024
|
30/05/2024
|
31/05/2024
|





